Alcune infezioni nel piede diabetico
Articolo informativo di Giuseppe Pinna per S. O. S. - “Osteomielitici d’Italia” - Onlus «Centro Servizi Informativi On-line per Pazienti Osteomielitici».
Quando non posso guardare il tuo volto
ecco, guardo i tuoi piedi.
I tuoi piedi d'osso inarcato,
i tuoi piccoli piedi duri.
Io so che ti sostengono,
e che il tuo dolce peso
su di essi s'innalza.
La tua cintura e i tuoi seni,
la duplicata porpora
dei tuoi capezzoli,
la scatola dei tuoi occhi
che hanno appena volato,
la bocca ampia di frutto,
la tua chioma rossa,
Ma non amo i tuoi piedi
se non perché camminarono
sopra la terra e sopra
il vento e sopra l'acqua,
fino a che m'incontrarono.
Pablo Neruda
Orione: contro il piede diabetico
scoperta una nuova molecola
A cura di Giovanna Manna - data pubblicazione 06 lug 2011 alle ore 7:39am
Grazie a una nuova molecola capace di ridurre le infezioni, arrivano nuove prospettive per la prevenzione e la cura del piede diabetico.
Nell’aula magna dell’Azienda ospedaliero universitaria di Careggi è stato infatti, presentato il progetto ‘Orione-T’, focalizzato sulla principale complicanza connessa al diabete (causa nel mondo di un’amputazione del piede ogni 30 secondi).
Si tratta di una piattaforma biotech che si basa sulla terapia fotodinamica sfruttando la combi- nazione di molecole fotosensibili che mettono in azione la loro capacità di combattere i micro- bi quando sono illuminate dalla luce.
Lo studio è stato realizzato dalla Molteni Therapeutics e la sua fase sperimentale terminerà en- tro il 2012.
Il farmaco potrebbe essere in vendita già dal 2013.
Il progetto è nato grazie alla collaborazione tra la Molteni Therapeutics e la Regione Toscana, sotto la supervisione dell’Aou di Careggi.
In tutto il mondo si contano almeno 285 milioni di malati di diabete, mentre 3 milioni sono sol- tanto in Italia.
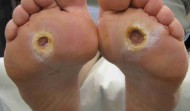
| Le infezioni nel piede diabetico |
ll 15% dei pazienti diabetici sviluppano, nel corso della vita, una ulcerazione alle estremità degli arti
inferiori. Questa condizione, nota come piede diabetico, riconosce varie condizioni predisponenti. 
La formazione dell’ulcera avviene abitualmente perché il paziente diabetico è affetto da una neuropatia
sensitiva che riduce la sensibilità agli stimoli dolorosi a livello delle estremità. A causa di ciò possono formarsi ulcere, favorite in circa ½ dei casi da una concomiante insufficienza vas- colare arteriosa, che, proprio a causa della scarsa sensibilità al dolore, vengono spesso avvertite solo quando sono molto vaste e profonde. Classificazione di WAGNER (Wagner F.W. Foot Ankle 1981)
Classe 0 = Non ulcerazioni, presenza di eventuali deformità, edema, cellulite etc.
Classe 1 = Ulcera superficiale
Classe 2 = Ulcera profonda fino al tendine, alla capsula articolare all'osso, senza infezione
Classe 3 = Ulcera profonda con ascesso, osteomielite, artrite settica
Classe 4 = Gangrena localizzata alle dita o al tallone
Classe 5 = Gangrena di tutto il piede o di una porzione significativa
Le ulcere possono essere molto superficiali o, specie se trascurate, coinvolgere i tessuti profondi con
grave compromissione di questi specie in presenza di infezione.
La comparsa di infezione è infatti un evento che aggrava molto l’ulcera e che, se la diagnosi non è
tempestiva e la terapia appropriata, conduce facilmente ad amputazioni parziali o totali. La successiva immagine illustra come la formazione dell’ulcera sia legata alle due condizioni principali, la presenza di neuropatia periferica e l’insufficienza arteriosa. E’ tuttavia la comparsa di infezione che conduce agli esiti più drammatici. 
Il trattamento di questa patologia è pertanto assai impegnativo e rischiede un approccio multidiscipli-
nare. Esso vede infatti coinvolti, ortopedici, infettivologi, diabetologi, chirurghi vascolari, radiologi inter-
ventisti, chirurghi plastici, microbiologi, radiologie e medici nucleari.
Solo così infatti si può ottimizzare la terapia garantendo a ciascun paziente il miglior risultato possibile.
E’ovvio che la massima attenzione, ancor prima che alla cura, deve essere posta alla prevenzione e al
trattamento precoce di lesioni iniziali.
Un corretto controllo dei valori glicemici, pressori, della colesterolemia, controlli diabetologici e podolo-
gici, l’utilizzo di calzature adeguate, l’astensione dal fumo, sono tutti fattori che riducono considerevol-
mente il rischio di formazione di ulcere diabetiche.
Una attenzione massima all’igene personale, frequenti controlli presso il centro diabetologico ed una
auto ispezione frequente ed accurata delle estremità, possono contribuire a diagnosticare per tempo
una lesione iniziale, mettendo così al riparo dal sopraggiungere di infezioni e arrestando la lesione al-
le classi di classificazione meno severe.
 Nei casi di lesioni più avanzate, specie con infezione interessante l’osso ed i tessuti profondi, una tera- pia tempestiva ed aggressiva, medica e chirurgica, può garantire una soddisfacente risoluzione del pro- blema. In questo caso competenza, multidisciplinarietà e tempestività appaiono essenziali per garantire il mi- glior risultato. 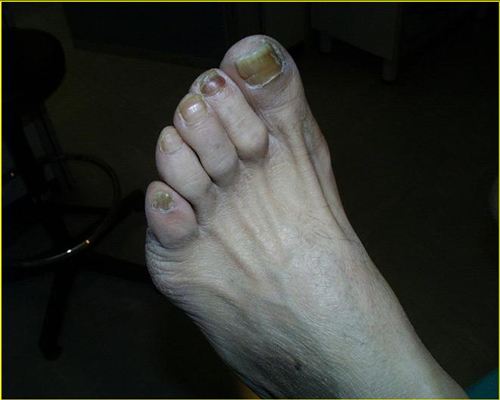 Staminali: speranze per il piede diabetico
L’ International Cell Medicine Society, ha annunciato che un paziente con la cangrena del piede legate
al diabete è stato in grado di evitare l’amputazione attraverso l’uso di cellule staminali adulte derivate.
Un paziente, un uomo di 72 anni proveniente dalla Corea del Sud, ha avuto tra le classiche complicanze
del diabete, la cangrena al piede, tra cui il cambiamento di colore, tessuto necrotico, e ferite profonde.
Una società della Corea del Sud, RNL Bio, ha preso le cellule staminali dal paziente stesso e le ha rein-
fuse, circa 300 milioni, in ogni piede.
I risultati sono notevoli:
Solo 10 giorni dopo l’iniezione di cellule staminali del paziente, non vi era 70-80% di miglioramento di
pus e ferite; ma il miglioramento è stato del 90%, e dopo 20 giorni le ferite sono guarite, il dolore e il
formicolio non era più evidente.
Pubblicato da giorgiobertin su dicembre 28, 2010 - Fonte ed approfondimenti: PRLog (Press Release) RNL Bio
Piede diabetico: sintomi a cui prestare attenzione sono suscitare allarme, ma non è detto che questi siano da rapportare necessariamente alla patologia in questione. In ogni caso, se ci troviamo in presenza di alcuni sintomi caratteristici, è opportuno rivolgersi al proprio medico di fiducia, per evitare eventuali conseguenze. In ogni casoin tema di diabete si devono tenere presenti il significato delle analisi e i sintomi da non trascurare mai. Fra i segnali corporei da tenere in considerazione si possono ricordare: dolore al piede, piedi freddi, gonfiore a carico del piede o della caviglia, arrossamenti, vesciche o anche lesioni al piede o alla cavi- glia, cambiamento del colore della pelle, difficoltà nella deambulazione, febbre. Un rischio da non sottovalutare, specialmente se teniamo conto del fatto che il diabete è in aumento fra i giovani.
Piede diabetico: cause della malattia
 un’adeguata azione di prevenzione della malattia. In questo senso va considerata l’opportunità di badare alla salute dei piedi. Non bisogna infatti dimenticare che il diabete può provocare laneuropatia sensitiva, una progressiva perdita di sensibilità ai piedi, a causa della quale il soggetto non si accorge di essersi provocato del- le ferite, le quali vengono trascurate, visto che non si avverte dolore. Inoltre il diabete tende a provocare danni alla circolazione periferica con rallentamenti nella guarigio- ne delle ferite, soggette perciò ad infezioni.
Piede diabetico: terapia da adottare
|
Il piede diabetico necessita di una specifica terapia da adottare.
Si tratta innanzi tutto di ricorrere a delle medicazioni che variano in base allo stato della lesione.
Molto utile può essere anche l’uso di appositi gambaletti o calzature per cercare di provvedere ad
una benefica riduzione della pressione a livello della pianta del piede.
Importante è anche la terapia antibiotica da portare avanti per un periodo compreso fra le 4 e le 6
settimane, nel caso si verifichino delle infezioni.
Gli interventi chirurgici possono essere necessari per la conservazione dei tessuti.
Se siete interessati a saperne di più sul piede diabetico e sulle altre conseguenze del diabete, è
consigliabile la lettura dei seguenti articoli:
Piede diabetico: sintomi e terapia da adottare
Il piede diabetico presenta sintomi particolari, per i quali è necessario adottare una specifica terapia,
in modo da riuscire a risolvere il problema nel migliore dei modi.
È da ricordare infatti che il piede di un soggetto affetto da diabete ha bisogno di cure più attente per
il fatto che alla malattia sono associate una cicatrizzazione più lenta e una perdita di sensibilità.
Centro per la Rivascolarizzazione
ed il Trattamento delle Affezioni Vascolari Periferiche
PIEDE DIABETICO: l'importanza di una Rivascolarizzazione Efficace
Angiografia prima del trattamento (ingrandimento).
Notare la scarsa presenza di arterie alla caviglia e al piede.
E' solamente possibile intravedere una tenue arteria peroniera.

Angiografia post trattamento.
Completa rivascolarizzazione di tutte le arterie di gamba e del piede.

Prevenzione:
Consigli utili per il rispetto dei piedi del paziente diabetico

PIEDE DIABETICO
Introduzione alla patologia del paziente diabetico con arteriopatia
Il diabete mellito rappresenta la principale causa di amputazione degli arti inferiori costituendo uno
dei maggiori costi assistenziali nei paesi industrializzati (1-3).
Tra le complicanze della malattia diabetica, le lesioni ischemiche del piede interessano circa il 4-5% dei
diabetici e a seconda degli autori e delle popolazioni esaminate le amputazioni non traumatiche coin-
volgono i pazienti diabetici in una percentuale variabile dal 30 al 70%, con un incidenza che varia tra
il 5 ed il 24/1000 diabetici/anno.
I dati epidemiologici disponibili sulle amputazioni non traumatiche nei diabetici sono riferiti principal-
mente a casistiche americane o nord europee mentre pochi e frammentari sono i dati disponibili in Ita-
lia (4-6).
La variabilità dei dati di prevalenza e incidenza tra le varie casistiche esaminate riflette spesso differen-
ze nei modelli assistenziali, nella classificazione delle lesioni, nella frequente mancata differenziazione
tra amputazioni maggiori e minori.
Il piede diabetico ha una patogenesi multifattoriale, legata alla presenza di neuropatia periferica ed autonomica, a vasculopatia degli arti inferiori ed infezioni ricorrenti; queste ultime rappresentano la maggiore causa di amputazioni degli arti inferiori in questi pazienti.
Il piede diabetico, infatti, è una patologia ingravescente, poco conosciuta, spesso mal trattata e pur-
troppo in costante aumento.
Nel Documento Internazionale di Consenso e Line Guida nel Trattamento e Prevenzione del Piede Diabetico (International consensus and practical guidelines on the management and the prevention of thediabetic foot), il piede diabetico viene definito come “condizione di infezione, ulcerazione e/o dis- truzione di tessuti profondi, associate ad anomalie neurologiche e a vari gradi di vasculopatia periferica degli arti inferiori (secondo criteri stabiliti dall’OMS)” (3).
Per estendere la definizione a tutti quei diabetici che non presentano ulcere, ma corrono il rischio della
loro comparsa, si può descrivere il piede diabetico come “piede con alterazioni anatomo-funzionali determinate dall’arteriopatia occlusiva periferica e/o dalla neuropatia diabetica”; per questo motivo si parla anche di “piede diabetico neuropatico” e di “piede diabetico ischemico o vasculopatico”.
E’ frequente la coesistenza clinica delle due forme.
Tale patologia viene osservata sia nei pazienti con diabete mellito di tipo I, insulino-dipendente (ID DM), che in quelli con diabete mellito di tipo II, non insulino-dipendente (NIDDM), almeno 10 o 15 anni dopo l’esordio della malattia (3).
A differenza del tipo I, il tipo II colpisce prevalentemente l’età adulta, in genere dopo i 40 anni, con un
esordio così subdolo ed insidioso che spesso l’insorgenza delle complicanze può coincidere con la diagnosi della malattia stessa.
Le stime dell’OMS prevedono un incremento della sua incidenza, dovuto all’azione combinata di tre fattori: aumento dell’aspettativa di vita, cambiamenti dello stile di vita e del regime alimentare, aumen- to della obesità.
Si calcola che nel 2025 la popolazione affetta da diabete di tipo II clinicamente evidente sarà costituita
da circa 300-350 milioni di soggetti (2-4).
IMPORTANZA DELLA RIVASCOLARIZZAZIONE
Il numero di interventi del distretto periferico per la rivascolarizzazione di una arto ischemico ha mostrato un forte incremento negli ultimi anni (7-8).
I pazienti diabetici con ischemia critica dell’arto inferiore presentano una maggiore localizzazione delle
lesioni a livello sottopopliteo (ovvero sotto il ginocchio) rispetto ai non-diabetici oltre che lesioni anche a livello femoro-poplite (coscia e poplite) (9).
Le tecniche di rivascolarizzazione chirurgica e l’angioplastica transluminale (PTA o in termini colloquiali
"palloncino") sono sempre più utilizzate in Italia e all'estero (10-13).
Specificatamente, riguardo l’angioplastica, l’esecuzione di successo di questa tecnica in almeno un vaso
di gamba garantisce quasi sempre il salvataggio dell’arto affetto, evitando quindi un amputazione sopra la caviglia (9).
Il fallimento clinico di un’angioplastica del distretto sotto al ginocchio non dipende necessariamente dal
tipo di tecnica endovascolare utilizzata; sono infatti molteplici i fattori di tipo prettamente clinico res- ponsabili di una eventuale mancata guarigione di un arto trattato con successo mediante rivascolariz- zazione endovascolare.
E’ comunque fondamentale sottolineare l’estrema importanza di una tecnica di rivascolarizzazione chi-
rurgica o endoluminale appropriata.
In mani esperte il by pass femoro-distale e/o l’angioplastica del distretto arterioso degli arti inferiori ed in particolare del distretto infrapopliteo risulta in molti pazienti evento chiave per determinare l’esito finale (amputazione o guarigione) a cui il paziente andrà incontro (10,11,14).
In questa ottica la buona esperienza dell’operatore associata alla capacità di rivascolarizzare in ma- niera efficace anche più di un vaso di gamba nello stesso arto può comportare un drastico aumento del successo clinico, particolarmente se al trattamento del segmento infrainguinale viene associata, quan- do necessaria, una rivascolarizzazione efficace dei vasi di gamba e del piede (8, 9,14).
Una Precisazione Importante
Nel paziente diabetico le malattie del sistema cardio -vascolare colpiscono prevalentemente learterie.
le arterie servono a veicolare il sangue dal cuore verso la periferia (quindi verso cervello, reni, milza,gambe, piedi ecc) e trasportano sangue ossigenato.
Vanno nettamente distinte dalle vene che invece raccolgono il sangue dalla periferia (quindi dal cer-vello, reni, piedi ecc) dopo che questo ha depositato l'ossigeno e servono a riportare il sangue ai pol-moni (per prendere ossigeno) e poi al cuore.
Le vene quindi hanno un flusso che ha una direzione opposta al flusso nelle arterie.
Quando parliamo di vasculopatia diabetica ci riferiamo essenzialmente a patologie delletto arterioso e non di quello venoso.
Le vene si ammalano molto meno nel paziente diabetico.
Ed è proprio la riapertura delle arterie malate da parte del radiologo interventista o del chirurgo vasco- lare che permette la guarigione del'arto e/o del piede.

Arteriopatia Ostruttiva Periferica
Rappresentazione di steno-ostruzione a livello del terzo medio dell'arteria femorale superficiale.
Nei pazienti diabetici le caratteristiche istologiche della arteriopatia ostruttiva periferica (AOP) non differiscono di molto rispetto a quelle dell' arteriopatia di non diabetici: placche di lipidi e altre sostanze possono nel tempo restringere progressivamente il lume del vaso fino a determinarne la completa oc-clusione.
A volte poi, placche fibro lipidiche, ma soprattutto lipidiche (quidi composte in prevalenza da grasso)
possono andare incontro ad una ulcerazione spontanea che comporta un richiamo immediato di pias-trine e fattori della coagulazione nel tentativo di "risolvere" l'ulcerazione.
Tuttavia il massivo richiamo di piastrine e fattori della coagulazione può comportare una vera e propria
trombosi del vaso (ovvero la formazione di un grosso coagulo) con conseguente occlusione immediata
dell'arteria e blocco completo del flusso di sangue a valle.
Le caratteristiche cliniche assumono connotazioni completamente differenti nei pazienti diabetici.
In questa popolazione infatti, l'arteriopatia risulta più frequente e precoce (anche nelle donne), è rapi-
damente progressiva, colpisce ambodue i sessi ed entrambe gli arti inferiori.
E' inoltre estremamente importante sottolineare che l'arteriopatia diabetica a differenza di quella non
diabetica interessa nella maggioranza dei casi le arterie di gamba con in alcuni casi un evidente rispar-
mio dei vasi di coscia e del piede.
Non è tuttavia infrequente notare, soprattutto in pazienti con età inferiore ai 50 anni la presenza di una vascolarizzazione conservata o comunque sufficientemente conservata fino alla caviglia con tutta-via un importante coinvolgimento dei vasi al piede.
Sfortunatamente, le arterie della gamba e del piede sono di calibro sensibilmente minore rispetto alle
arterie della coscia e ciò, ai fini terapeutici, ha sicuramente rappresentato, nel passato decennio, un grosso problema.
E' tuttavia importante sottolineare che nell'ultima decade si è osservato un netto e progressivo miglio-ramento delle dimensioni (molto più ridotte) come pure della qualità della strumentazione medica de-dicata.
Quest'ultima oggi, consente di raggiungere sempre più agevolmente ed in totale sicurezza anche i vasi
più distali e di piccolo calibro.
Si sono infatti osservati negli ultimi anni risultati sempre più incoraggianti dopo trattamento minin-vasivo, in particolare con angioplastica, dei vasi affetti da arteriopatia diabetica sia a breve, a medio che a lungo termine.
Nel paziente diabetico le arterie presentano in un alta percentuale di casi importanticalcificazioni diffuse, in prevalenza all' interno della parete.
Il restringimento completo del vaso (occlusione) è evento molto spesso più comune che il semplice res-
tringimento (stenosi); inoltre, occlusioni e stenosi sono spesso multiple lungo la medesima arteria.
Una caratteristica tipica del diabetico è spesso la mancanza del sintomo più precoce dell’arteriopatia
periferica: la "claudicatio".
La claudicatio è il dolore che insorge al polpaccio o alla coscia dopo un certo numero di passi.
Questo dolore dipende dal fatto che le arterie della gamba che ricevono meno sangue del necessario,
perché stenotiche o occluse, non riescono ad aumentare il flusso sanguigno necessario durante lo sfor-
zo del cammino.
Il numero si passi che possono essere percorsi dal paziente prima che si verifichi l'insorgenza del dolore è altamente variabile; può ridursi a poche unità o superare le centinaia, risultando strettamente legato alla gravità dell'arteriopatia.
L’assenza di claudicatio si verifica nel paziente diabetico per la concomitante presenza di neuropatia
sensitiva: il dolore può risultare altamente attenuato o addirittura assente.
L'assenza di una chiara e manifesta sintomatologia dolorosa durante la deambulazione comporta molto
spesso il mancato riconoscimento da parte del paziente (ma a volte anche del suo medico) della presen
za di un'arteriopatia all'arto inferiore.
Questo inevitabilmente conduce alla mancanza di una pronta e precoce diagnosi di malattia, con il temi-
bile rischio che il primo segno dell'arteriopatia periferica sia la comparsa di un ulcera di difficile guarigio-
ne (ma spesso ingravescente) o nei casi più gravi di una gangrena.
Rappresentazione di steno-ostruzione a livello del terzo medio dell'arteria femorale superficiale.
Protocollo diagnostico-terapeutico di arteriopatia periferica
Nei pazienti diabetici le caratteristiche istologiche della arteriopatia ostruttiva periferica (AOP) non differiscono di molto rispetto a quelle dell' arteriopatia di non diabetici: placche di lipidi e altre sostanze possono nel tempo restringere progressivamente il lume del vaso fino a determinarne la completa oc-clusione. A volte poi, placche fibro lipidiche, ma soprattutto lipidiche (quidi composte in prevalenza da grasso)
possono andare incontro ad una ulcerazione spontanea che comporta un richiamo immediato di pias-trine e fattori della coagulazione nel tentativo di "risolvere" l'ulcerazione.
Tuttavia il massivo richiamo di piastrine e fattori della coagulazione può comportare una vera e propria
trombosi del vaso (ovvero la formazione di un grosso coagulo) con conseguente occlusione immediata
dell'arteria e blocco completo del flusso di sangue a valle.
Le caratteristiche cliniche assumono connotazioni completamente differenti nei pazienti diabetici.
In questa popolazione infatti, l'arteriopatia risulta più frequente e precoce (anche nelle donne), è rapi-
damente progressiva, colpisce ambodue i sessi ed entrambe gli arti inferiori.
E' inoltre estremamente importante sottolineare che l'arteriopatia diabetica a differenza di quella non
diabetica interessa nella maggioranza dei casi le arterie di gamba con in alcuni casi un evidente rispar-
mio dei vasi di coscia e del piede.
Non è tuttavia infrequente notare, soprattutto in pazienti con età inferiore ai 50 anni la presenza di una vascolarizzazione conservata o comunque sufficientemente conservata fino alla caviglia con tut-tavia un importante coinvolgimento dei vasi al piede.
Sfortunatamente, le arterie della gamba e del piede sono di calibro sensibilmente minore rispetto alle
arterie della coscia e ciò, ai fini terapeutici, ha sicuramente rappresentato, nel passato decennio, un grosso problema.
E' tuttavia importante sottolineare che nell'ultima decade si è osservato un netto e progressivo miglio-ramento delle dimensioni (molto più ridotte) come pure della qualità della strumentazione medica dedicata.
Quest'ultima oggi, consente di raggiungere sempre più agevolmente ed in totale sicurezza anche i vasi
più distali e di piccolo calibro.
Si sono infatti osservati negli ultimi anni risultati sempre più incoraggianti dopo trattamento minin-vasivo, in particolare con angioplastica, dei vasi affetti da arteriopatia diabetica sia a breve, a medio che a lungo termine.
Nel paziente diabetico le arterie presentano in un alta percentuale di casi importanticalcificazioni diffuse, in prevalenza all' interno della parete.
Il restringimento completo del vaso (occlusione) è evento molto spesso più comune che il semplice res-
tringimento (stenosi); inoltre, occlusioni e stenosi sono spesso multiple lungo la medesima arteria.
Una caratteristica tipica del diabetico è spesso la mancanza del sintomo più precoce dell’arteriopatia
periferica: la "claudicatio".
La claudicatio è il dolore che insorge al polpaccio o alla coscia dopo un certo numero di passi.
Questo dolore dipende dal fatto che le arterie della gamba che ricevono meno sangue del necessario,
perché stenotiche o occluse, non riescono ad aumentare il flusso sanguigno necessario durante lo sfor-
zo del cammino.
Il numero si passi che possono essere percorsi dal paziente prima che si verifichi l'insorgenza del dolore è altamente variabile; può ridursi a poche unità o superare le centinaia, risultando strettamente legato alla gravità dell'arteriopatia.
L’assenza di claudicatio si verifica nel paziente diabetico per la concomitante presenza di neuropatia
sensitiva: il dolore può risultare altamente attenuato o addirittura assente.
L'assenza di una chiara e manifesta sintomatologia dolorosa durante la deambulazione comporta molto
spesso il mancato riconoscimento da parte del paziente (ma a volte anche del suo medico) della presen
za di un'arteriopatia all'arto inferiore.

Questo inevitabilmente conduce alla mancanza di una pronta e precoce diagnosi di malattia, con il temi-
bile rischio che il primo segno dell'arteriopatia periferica sia la comparsa di un ulcera di difficile guarigio-
ne (ma spesso ingravescente) o nei casi più gravi di una gangrena.
Rappresentazione di steno-ostruzione a livello del terzo medio dell'arteria femorale superficiale.
Nei pazienti diabetici le caratteristiche istologiche della arteriopatia ostruttiva periferica (AOP) non differiscono di molto rispetto a quelle dell' arteriopatia di non diabetici: placche di lipidi e altre sostanze possono nel tempo restringere progressivamente il lume del vaso fino a determinarne la completa oc-clusione. A volte poi, placche fibro lipidiche, ma soprattutto lipidiche (quidi composte in prevalenza da grasso) possono andare incontro ad una ulcerazione spontanea che comporta un richiamo immediato di piastrine e fattori della coagulazione nel tentativo di "risolvere" l'ulcerazione.
Tuttavia il massivo richiamo di piastrine e fattori della coagulazione può comportare una vera e propria
trombosi del vaso (ovvero la formazione di un grosso coagulo) con conseguente occlusione immediata
dell'arteria e blocco completo del flusso di sangue a valle.
Le caratteristiche cliniche assumono connotazioni completamente differenti nei pazienti diabetici.
In questa popolazione infatti, l'arteriopatia risulta più frequente e precoce (anche nelle donne), è rapi-
damente progressiva, colpisce ambodue i sessi ed entrambe gli arti inferiori.
E' inoltre estremamente importante sottolineare che l'arteriopatia diabetica a differenza di quella non
diabetica interessa nella maggioranza dei casi le arterie di gamba con in alcuni casi un evidente rispar-
mio dei vasi di coscia e del piede.
Non è tuttavia infrequente notare, soprattutto in pazienti con età inferiore ai 50 anni la presenza di una vascolarizzazione conservata o comunque sufficientemente conservata fino alla caviglia con tut-tavia un importante coinvolgimento dei vasi al piede.
Sfortunatamente, le arterie della gamba e del piede sono di calibro sensibilmente minore rispetto alle
arterie della coscia e ciò, ai fini terapeutici, ha sicuramente rappresentato, nel passato decennio, un grosso problema.
E' tuttavia importante sottolineare che nell'ultima decade si è osservato un netto e progressivo miglio-ramento delle dimensioni (molto più ridotte) come pure della qualità della strumentazione medica dedicata.
Quest'ultima oggi, consente di raggiungere sempre più agevolmente ed in totale sicurezza anche i vasi
più distali e di piccolo calibro.
Si sono infatti osservati negli ultimi anni risultati sempre più incoraggianti dopo trattamento minin-vasivo, in particolare con angioplastica, dei vasi affetti da arteriopatia diabetica sia a breve, a medio che a lungo termine.
Nel paziente diabetico le arterie presentano in un alta percentuale di casi importanti calcificazioni diffuse, in prevalenza all' interno della parete.
Il restringimento completo del vaso (occlusione) è evento molto spesso più comune che il semplice res-
tringimento (stenosi); inoltre, occlusioni e stenosi sono spesso multiple lungo la medesima arteria.
Una caratteristica tipica del diabetico è spesso la mancanza del sintomo più precoce dell’arteriopatia
periferica: la "claudicatio".
La claudicatio è il dolore che insorge al polpaccio o alla coscia dopo un certo numero di passi.
Questo dolore dipende dal fatto che le arterie della gamba che ricevono meno sangue del necessario,
perché stenotiche o occluse, non riescono ad aumentare il flusso sanguigno necessario durante lo sfor-
zo del cammino.
Il numero si passi che possono essere percorsi dal paziente prima che si verifichi l'insorgenza del dolore è altamente variabile; può ridursi a poche unità o superare le centinaia, risultando strettamente legato alla gravità dell'arteriopatia.
L’assenza di claudicatio si verifica nel paziente diabetico per la concomitante presenza di neuropatia
sensitiva: il dolore può risultare altamente attenuato o addirittura assente.
L'assenza di una chiara e manifesta sintomatologia dolorosa durante la deambulazione comporta molto
spesso il mancato riconoscimento da parte del paziente (ma a volte anche del suo medico) della presen
za di un'arteriopatia all'arto inferiore.
Questo inevitabilmente conduce alla mancanza di una pronta e precoce diagnosi di malattia, con il temi-
bile rischio che il primo segno dell'arteriopatia periferica sia la comparsa di un ulcera di difficile guarigio-
ne (ma spesso ingravescente) o nei casi più gravi di una gangrena.
Sala di radiologia interventistica

Terapia chirurgica
La terapia chirurgica tradizionale nel paziente diabetico ha visto negli ultimi anni una progressiva ridu-
zione degli interventi di by-pass ed endoarterectomia per il costante e continuo avanzamento delle tec-
niche endovascolari (angioplastica e affini).
Tuttavia, sebbene l'angioplatica dovrebbe essere ormai considerata la tecnica di prima scelta nel paziente diabetico, in alcuni casi il confezionamento di by-pass o la rimozione di una placca/e ostruente una o più arterie (endoarterectomia) appare essere ancora la tecnica più vantaggiosa, sia come presidio unico che associata ad una successiva angioplastica dell'arto affetto.
Casi Clinici di piede diabetico
ulcera del tallone
E' questo il caso di un paziente di 71 anni con un'ulcera ingravescente al tallone destro da ischemia critica dell'arto.
L'ulcera presente da circa 5 mesi non mostrava alcun segno di miglioramento verso la guarigione nonostante ripetute medicazioni della parte.
occlusione arterie plantari
Il paziente giunto alla nostra osservazione veniva subito sottoposto ad ossimetria transcutanea del piede (TcPO2), ad esame eco-color doppler che rivelavano un importante ischemia dell'arto sotto al ginocchio. Veniva quindi eseguita un angiografia che mostrava una scarsissima vascolarizzazione al piede, in partico-lare la completa assenza dell'arcata plantare, proprio nella zona di pertinenza del tallone.

Sempre durante la stessa sessione angiografica si procedeva quindi a ricanalizzazione mediante angioplasti- ca (PTA) dell'arteria tibiale posteriore e dell'arteria plantare.
Questa immagine angiografica mostra una fase dell'intervento di angioplastica subintimale a livello dell'arca- ta plantare.
L'iniezione di mezzo di contrasto infatti bene evidenzia come ancora il palloncino sia sottostante al lume ve-ro dell'arteria.
Continuando tuttavia la dissezione a livello sottointimale è stato possibile rientrare all'interno del lume vero in distalità con conseguente pieno ripristino del flusso al piede (immagine successiva).

aria pertura arcata plantare

aria pertura arcata plantare
Il controllo angiografico eseguito al termine dell'intervento evidenziava il pieno ripristino del flusso a livello dell'arcata plantare.
Sebbene questo intervento così estremo sia considerato da molti ancora non eseguibile per le indubbie difficoltà tecniche che presenta, in mani molto esperte può garantire risultati del tutto insperati.

guarigione dell ulcera al tallone
Il paziente a soli 15 giorni dalla procedura mostrava la pressochè completa guarigione del tallone.
Purtroppo, molto spesso questi pazienti in assenza di un adeguato trattamento possono, anche in breve tempo, mostrare un netto peggioramento della lesione con conseguente infezione Osteomielitica, au- mento del dolore che comporteranno la scelta di eseguire un amputazione del piede o addirittura del- l'arto sotto al ginocchio.

Caso Clinico I
Paziente con severa ischemia del piede destro
Completa assenza di tutti i vasi di gamba con vascolarizzazione sostenuta da soli collaterali a tale livello.
Il paziente era stato giudicato intrattabile in tre diversi centri prima di giungere alla nostra osservazione. L'unica possibilita terapeutica offertagli era stata sempre ed unicamente l'amputazione del piede.

Ricanalizzazione dell arteria peroniera fino al piede.

Netto miglioramento del quadro con processo di guarigione in atto a 7 giorni dall'angioplastica dopo asso ciazione di terapia chirurgica del piede (amputazione dei soli 4° e 5° raggio) con mantenuta capacità di deambulazione.

Caso Clinico II
Grave ischemia critica con gangrena dele 4 dita.
In seguito ad angioplastica e successiva ricostruzione chirurgica, salvataggio del piede dopo amputazione dei quattro raggi distali ( foto).

Caso clinico III
Paziente diabetico con ulcera su base ischemica presente da più di 5 anni.

L'esame angiografico evidenziava la completa occlusione di tutti i vasi arteriosi a livello della gamba (vedi immagine) lasciando a prima vista nessuna possibilità di intervenire.
Concomitavano inoltre occlusione completa dell'arteria femorale superficiale e steno-ostruzione dell'arte- ria poplitea (non visualizzate).

Veniva tuttavia eseguita un angioplastica subintimale che permetteva la completa ruapertura dell'asse femo ro-popliteo, del tronco-tibio peroniero e dell'arteria peroniera (notare la mancanza di collaterali a parten- za dall'arteria peroniera, quadro tipico di rivascolarizzazione per via subintimale).

Angiografia finale a livello del piede con discreta vascolarizzazione dello stesso per presenza di anasto-mosi tra rami dell'arteria peroniera e l'arteria plantare.

Completa guarigione dell'ulcera.
A ben 6 anni dall'intervento il paziente non ha mostrato nessun segno di recidiva o nuova malattia a livello del piede, sebbene l'eco-color doppler abbia evidenziato a circa 16 mesi dall'intervento la re-occlusione dell'arteria femorale superficiale.
 BIBLIOGRAFIA
BIBLIOGRAFIA
International consensus and practical guidelines on the management and the prevention of the diabetic foot. International Working Group on the Diabetic Foot.Diabetes Metab Res Rev. 2000 Sep-Oct;16 Suppl 1:S84-92. Review.
4) LoGerfo F.W.: Etiology, diagnosis and management of ischaemia in the diabetic foot. In Schilfgaarde R. Complication of diabetes, prevention and treatment. Grune & Stratton Inc.Ed.
5) Beach K.W. et al. Progression of lower-extremity arterial occlusive disease in type II diabetes mellitus. Diabetes Care 11: 464-472, 1988.
6) Vaccaro O., Bonora E., Bruno G., Garancini M.P., Muntoni S.: Il diabete in Italia. Kurtis Ed., Milano, 1996.
7) Al-Omran M, Tu JV, Johnston KW, Mamdani MM, Kucey DS Use of interventional procedures for peripheral arterial occlusive disease in Ontario between 1991 and 1998: a population-based study. J Vasc Surg. 2003.
8) Nasr MK, McCarthy RJ, Hardman J, Chalmers A, Horrocks M. The inceasing role of percutaneous transluminal angioplasty in the primary menagement of critical limb ischemia. Eur Vasc Endovasc Surg 2002; 23:23:398-403
9) Faglia E, Mantero M, Caminiti M, et al. Extensive use of peripheral angioplasty, especially infrapopliteal, in the treatment of ischemic foot ulcer: clinical results of a multicentric study of 221 consecutive diabetic subjects. J Intern Med. 2002; 252:225-232.
10) Jude EB, Oyibo SO, Chalmers N, Boulton AJ. Peripheral arterial disease in diabetic and non-diabetic patients.
A comparison of severity and outcome. Diabetes Care 2001; 24:1433-1437.
11) Soder HK, Manninen HI, Jaakkola P et al. Prospective trial of infrapopliteal artery balloon angioplasty for critical limb ischemia: angiographyc and clinical results. J Vasc Interv Radiol. 2000; 11: 1021-1031.
12) TASC TransAtlantic Inter-Society Consensus (TASC): Management of peripheral arterial disease (PAD). Eur J Vasc Endovasc Surg 2000; 19 Suppl A 208-290.
13) Pentecost MJ, Criqui MH, Dorros G et al. Guidelines for peripheral percutaneous transluminal angioplasty of the abdominal aorta and lower extremity vessels. A statement for health professionals from a special writing group of the Councils on Cardiovascular Radiology, Arteriosclerosis, Cardio-Thoracic and Vascular Surgery, clinical Cardiology, and Epidemiology and Prevention, the American Heart Association. Circulation 1994; 89:511-53
14) Papavassiliou VG, Walker SR, Bolia A, Fishwick G, London N. Techniques for the endovascular management of complications following lower limb percutaneous transluminal angioplasty. Eur J Vasc Endovasc Surg. 2003; 25:125-130.
© Copyright 2012 SALVATAGGIO PIEDE DIABETICO. All rights reserved. | powered by Sitonline - Disclaimer

Fine
Pubblicato su Blogger oggi 15 settembre 2012 alle ore 14,08 da: Giuseppe Pinna de Marrubiu







